Vor der Anwendung dieses Arzneimittels muss die Patientin im Rahmen eines Einverständnisverfahrens über die Risiken bei der Anwendung aufgeklärt werden. Im Rahmen dieser Aufklärung muss der Patientin ein spezieller Einverständnisbogen und die Gebrauchsinformation ausgehändigt werden. Der Einverständnisbogen muss von der Patientin und dem Arzt vor der Insertion von Mirena unterschrieben werden (siehe Einverständnisbogen).
Mirena®, 52 mg, Intrauterinpessar mit Hormonabgabe.
1 Mirena, intrauterines Wirkstofffreisetzungssystem (IUS), enthält 52 mg Levonorgestrel. Die durchschnittliche in‑vivo-Levonorgestrelfreisetzungsrate beträgt 20 µg/24 h während des ersten Jahres.
Vollständige Auflistung der sonstigen Bestandteile siehe Abschnitt 6.1.
Intrauterines Wirkstofffreisetzungssystem (IUS) mit Gestagen
Das Produkt besteht aus einem weißen bzw. fast weißen, mit einer halb durchsichtigen Membran umhüllten Arzneikern, der um den vertikalen Schaft eines T-förmigen Körpers befestigt ist. An dem einen Ende des vertikalen Schafts des weißen T-förmigen Körpers befindet sich eine Öse, am anderen zwei horizontale Arme. An der Öse sind braune Rückholfäden befestigt. Der T-förmige Körper enthält Bariumsulfat, und ist somit in einer Röntgenuntersuchung sichbar. Der vertikale Schaft des IUS befindet sich im Insertionsröhrchen an der Spitze der Insertionsvorrichtung. IUS und Insertionsvorrichtung sind im Wesentlichen frei von sichtbaren Verunreinigungen.
Kontrazeption, Hypermenorrhoe
Mirena wird intrauterin eingelegt (siehe “Insertionsanleitung”).
Die maximale Wirksamkeit beträgt:
in der Indikation Kontrazeption 8 Jahre und
in der Indikation Hypermenorrhoe 5 Jahre.
Für den Zeitpunkt der Entfernung bzw. des Austauschs von Mirena, siehe Abschnitt „Entfernen/Austausch“.
Insertion
Es wird dringend empfohlen, dass die Insertion von Mirena nur von Ärzten durchgeführt wird, die in der Insertion von Mirena erfahren sind und/oder ausreichend für eine Insertion von Mirena geschult wurden.
Vor der Insertion sollte die Patientin sorgfältig untersucht werden, um etwaige Kontraindikationen für die Insertion des IUS festzustellen. Schließen Sie vor der Insertion eine Schwangerschaft aus. Ziehen Sie die Möglichkeit einer Ovulation und Konzeption in Betracht, bevor Sie dieses Arzneimittel anwenden. Mirena ist nicht zur Anwendung als postkoitales Kontrazeptivum geeignet (siehe Abschnitt 4.3 und Abschnitt 4.4 Medizinische Untersuchungen/Konsultationen).
Tabelle 1: Wann Mirena bei Frauen im gebärfähigen Alter eingelegt werden soll
Beginn der Anwendung von Mirena |
|
Postpartale Insertion |
Zusätzlich zu den obigen Anleitungen (Beginn der Anwendung von Mirena): |
Insertion nach einem Abort im ersten Trimenon |
Mirena kann sofort nach einem Abort im ersten Trimenon eingelegt werden. In diesem Fall ist keine zusätzliche Kontrazeption erforderlich. |
Austausch von Mirena |
Mirena kann zu jedem beliebigen Zeitpunkt während des Menstruationszyklus durch ein neues IUS ersetzt werden. In diesem Fall ist keine zusätzliche Kontrazeption erforderlich. |
Wechsel von einer anderen Verhütungsmethode (z. B. kombinierte hormonelle Verhütungsmittel, Implantat) |
|
Wichtige Informationen, die während oder nach der Insertion zu beachten sind
Im Falle einer schwierig verlaufenden Insertion bzw. bei außergewöhnlichen Schmerzen oder Blutungen während oder nach der Insertion, sollte die Möglichkeit einer Perforation in Betracht gezogen werden und die notwendigen Schritte, wie z.B. eine gynäkologische Untersuchung und ein Ultraschall durchgeführt werden.
Die Patientin sollte 4 bis 12 Wochen nach der Insertion nachuntersucht werden, um die Rückholfäden zu kontrollieren und um sicherzustellen, dass das System korrekt positioniert ist. Eine körperliche Untersuchung allein (inklusive Kontrolle der Rückholfäden) ist möglicherweise nicht ausreichend, um eine partielle Perforation auszuschließen und eine Ultraschallkontrolle kann in Betracht gezogen werden (siehe Abschnitt 4.4).
Entfernen/Austausch
Kontrazeption:
Mirena sollte bei Anwendung in der Indikation Kontrazeption nach 8 Jahren entfernt oder ausgetauscht werden.
Weiterführen der Kontrazeption nach dem Entfernen
Wenn die Frau bei derselben Methode bleiben möchte, kann sofort nach dem Entfernen des bisherigen ein neues System eingelegt werden.
Wenn die Anwenderin nicht bei derselben Methode bleiben möchte, aber eine Schwangerschaft nicht erwünscht ist, sollte Mirena innerhalb von 7 Tagen nach Beginn der Menstruation entfernt werden, sofern ein Menstruationszyklus besteht. Wenn das System zu einem anderen Zeitpunkt des Zyklus entfernt wird oder die Frau keine regelmäßigen Menstruationsblutungen hat und die Frau innerhalb der letzten Woche Geschlechtsverkehr hatte, besteht ein Schwangerschaftsrisiko. Um einen kontinuierlichen Empfängnisschutz zu gewährleisten, sollte mindestens 7 Tage vor der Entfernung eine Barrieremethode zur Schwangerschaftsverhütung (z. B. Kondome) angewendet werden. Nach der Entfernung sollte sofort mit der neuen Verhütungsmethode begonnen werden (beachten Sie die Anweisungen zur Anwendung der neuen Verhütungsmethode).
Idiopatische Hypermenorrhoe:
Mirena sollte bei Wiederauftreten der Symptome einer idiopatischen Hypermenorrhoe entfernt oder ausgetauscht werden. Wenn die Symptome nach 5 Jahren Liegezeit nicht wiedergekehrt sind, kann eine längere Anwendung in Betracht gezogen werden. Nach spätestens 8 Jahren sollte das System jedoch entfernt oder ausgetauscht werden.
Mirena wird entfernt, indem man mit einer Zange vorsichtig an den Rückholfäden zieht. Die Anwendung von übermäßiger Kraft/scharfen Instrumenten während des Entfernens kann zum Bruch des Systems führen. Nach dem Entfernen der Mirena sollte das System untersucht werden, um sicherzustellen, dass es intakt ist und vollständig entfernt wurde. Bei schwierigem Entfernen der Mirena wurde vereinzelt ein Verschieben des Hormonzylinders über die horizontalen Arme berichtet. Die Arme sind somit nicht mehr sichtbar. In diesem Fall sind keine weiteren Maßnahmen erforderlich, solange die Vollständigkeit des Systems sichergestellt ist. Die Knöpfchen am Ende der horizontalen Arme verhindern normalerweise eine komplette Loslösung des Zylinders vom T-Körper. Wenn die Rückholfäden nicht sichtbar sind, muss durch eine Ultraschalluntersuchung oder eine andere Methode die Lage des Systems festgestellt werden. Falls sich das System im Cavum uteri befindet, kann es mit Hilfe einer schmalen Zange entfernt werden. Dies kann eine Dilatation des Zervixkanals oder einen anderen operativen Eingriff erforderlich machen.
Zusätzliche Hinweise zu besonderen Patientengruppen
Ältere Patientinnen
Für die Anwendung von Mirena bei postmenopausalen Frauen gibt es keine Indikation.
Patientinnen mit eingeschränkter Leberfunktion
Mirena wurde bei Frauen mit eingeschränkter Leberfunktion nicht untersucht.
Mirena ist bei Frauen mit akuten Lebererkrankungen oder Lebertumoren kontraindiziert (siehe Abschnitt 4.3).
Patientinnen mit eingeschränkter Nierenfunktion
Die Anwendung von Mirena bei Frauen mit eingeschränkter Nierenfunktion wurde nicht untersucht.
Kinder und Jugendliche
Die Sicherheit und Wirksamkeit von Mirena bei Jugendlichen unter 18 Jahren ist bisher nicht erwiesen.Vor der Menarche gibt es keine relevante Indikation für Mirena.
Insertionsanleitung
Mirena darf nur von einem Arzt/einer Ärztin unter aseptischen Bedingungen eingesetzt werden.
Für weitere Hinweise zur Handhabung siehe auch Abschnitt 6.6.
Mirena wird im Umkarton mit einer Patientinnenerinnerungskarte geliefert. Füllen Sie die Patientinnenerinnerungskarte aus und übergeben Sie diese an die Patientin nach dem Einsetzen.
Vorbereitung der Insertion
Untersuchen Sie die Patientin, um Kontraindikationen für die Insertion von Mirena festzustellen und eine Schwangerschaft auszuschließen (siehe Abschnitt 4.3 und Abschnitt 4.4 Medizinische Untersuchungen/Konsultationen).
Führen Sie ein Spekulum ein, stellen Sie die Zervix dar und desinfizieren Sie anschließend sorgfältig Zervix und Vagina mit einer geeigneten antiseptischen Lösung.
Wenn notwendig, lassen Sie sich von einem Assistenten/einer Assistentin unterstützen.
Ergreifen Sie die vordere Muttermundslippe mit einer Kugelzange oder einer anderen Fasszange, um den Uterus zu stabilisieren. Wenn ein retrovertierter Uterus vorliegt, kann es sinnvoller sein, die hintere Muttermundslippe zu ergreifen. Die Zange sollte in Position und der Zervikalkanal durch leichten Gegenzug während der Insertion gestreckt gehalten werden.
Schieben Sie eine Uterussonde vorsichtig durch den Zervikalkanal bis zum Fundus uteri, um die Länge und die Richtung des Cavum uteri zu bestimmen und etwaige intrauterine Anomalien (z. B. ein Septum, submuköse Myome) oder ein früher eingelegtes intrauterines Kontrazeptivum, das nicht entfernt wurde, auszuschließen. Erwägen Sie gegebenenfalls eine Dilatation des Zervikalkanals. Ist eine Zervixdilatation erforderlich, ist der Gebrauch von Analgetika und/oder eine Parazervikalblockade in Erwägung zu ziehen.
Insertion
Die in der Mirena-Packung beigefügte Insertionsanleitung ist unbedingt zu beachten.
1. Öffnen Sie zuerst die sterile Packung vollständig (Abb. A1). Benutzen Sie dann sterile Handschuhe und führen Sie das Insertionsverfahren unter sterilen Kautelen durch.

2. Drücken Sie den Schieber in Pfeilrichtung bis zur äußersten Position nach vorne, um Mirena in das Insertionsröhrchen zu laden (Abb. A2).

Wichtig! Ziehen Sie den Schieber nicht zurück, da dies eine vorzeitige Freisetzung von Mirena zur Folge haben kann. Einmal freigesetzt, kann Mirena nicht erneut geladen werden.
3. Halten Sie den Schieber in der äußersten Position und stellen Sie den oberen Rand des Markers auf die mit der Sonde gemessenen Länge des Cavum uteri ein (Abb. A3).

4. Während Sie den Schieber in der äußersten Position halten, führen Sie das Insertionsröhrchen vorsichtig durch die Zervix ein, bis der Marker ca. 1,5-2 cm von der Portio entfernt ist (Abb. A4).

Wichtig! Das Insertionsröhrchen nicht mit Gewalt einführen. Dilatieren Sie den Zervikalkanal, wenn nötig.
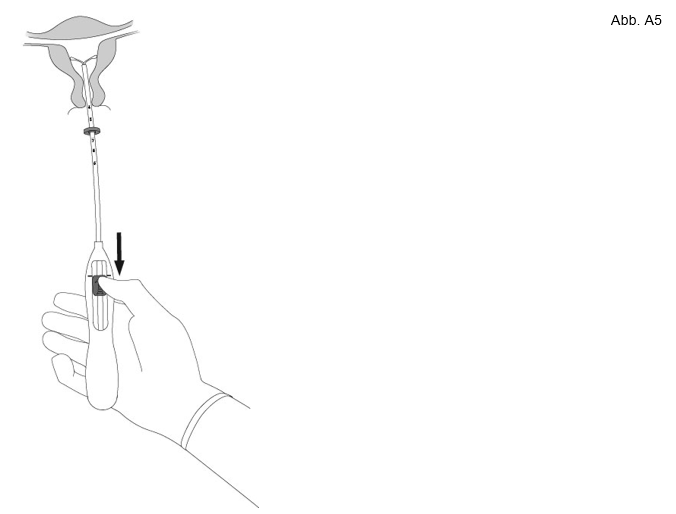
5. Während Sie den Inserter ruhig in seiner Position halten, ziehen Sie den Schieber bis zur Markierung herunter, um die horizontalen Arme von Mirena zu entfalten (Abb. A5). Warten Sie 5 – 10 Sekunden, damit sich die horizontalen Arme vollständig entfalten können.
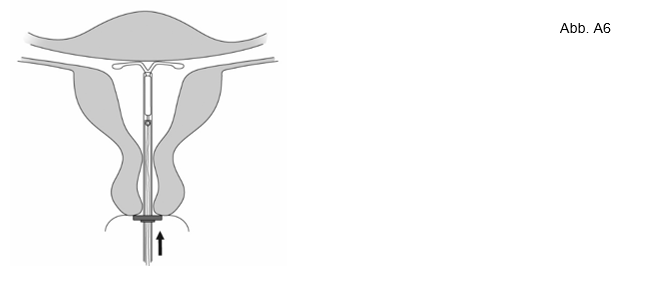
6. Schieben Sie den Inserter sanft in Richtung Fundus uteri vor bis der Marker die Portio berührt. Mirena ist nun in fundusnaher Position. (Abb. A6)
7. Halten Sie weiterhin den Inserter ruhig in Position und setzen Sie Mirena frei, indem Sie den Schieber vollständig hinunterziehen (Abb. A7). Während Sie den Schieber hinuntergezogen halten, entfernen Sie den Inserter durch vorsichtiges Herausziehen. Schneiden Sie die Fäden so ab, dass sie ca. 2 -3 cm außerhalb der Zervix sichtbar sind.

Wichtig!
Sollten Sie vermuten, dass sich das System nicht in korrekter Position befindet, überprüfen Sie die Lage von Mirena (z. B. mit Ultraschall). Zu beachten ist, dass sich Mirena sonographisch anders als ein Kupferpessar darstellt: Fadenöse und Abgang der Seitenarme stellen sich als echoreiche Punkte dar, der Hormonzylinder ist nur indirekt an seinem dorsalen Schallschatten zu erkennen. Entfernen Sie das System, wenn es nicht korrekt im Cavum uteri liegt. Ein entferntes System darf nicht wieder eingesetzt werden.
Entfernen / Wechsel von Mirena
Mirena wird durch sanftes Ziehen an den Rückholfäden mittels einer Zange entfernt. Eine neue Mirena kann unmittelbar nach dem Entfernen eingelegt werden.
Nach dem Entfernen der Mirena sollte das System untersucht werden, um sicherzustellen, dass es intakt ist und vollständig entfernt wurde (siehe Abschnitt 4.2 „Entfernen/Austausch“).
Überempfindlichkeit gegen den Wirkstoff oder einen der in Abschnitt 6.1 genannten sonstigen Bestandteile
Vermutete oder bestätigte Schwangerschaft
Vorliegen oder Verdacht auf Gestagen-abhängige Tumoren, z. B. Mammakarzinom
Akute oder rezidivierende PID (Entzündliche Erkrankungen des kleinen Beckens)
Zervizitis
Infektionen des inneren und äußeren Genitales
Postpartale Endometritis
Septischer Abort in den letzten 3 Monaten
Erkrankungen und Zustände, die mit einem höheren Infektionsrisiko verbunden sind
Zervixdysplasie
Nachweis oder Verdacht auf maligne Erkrankungen des Corpus oder der Zervix uteri
Irreguläre uterine Blutungen unbekannter Genese
Angeborene oder erworbene Fehlbildungen des Uterus einschließlich Uterusmyome, wenn sie das Cavum uteri verformen
Akute Lebererkrankungen oder Lebertumoren
Mirena sollte nur unter strenger Indikationsstellung angewendet oder ggf. entfernt werden, wenn folgende Erkrankungen vorliegen oder erstmals auftreten:
Migräne, Verstärkung einer Migräne, fokale Migräne mit asymmetrischem Sehverlust oder andere Symptome, die auf eine vorübergehende zerebrale Ischämie hindeuten
Außergewöhnlich starke Kopfschmerzen
Gelbsucht
Deutliche Blutdrucksteigerung
Schwere arterielle Gefäßerkrankungen wie z. B. Schlaganfall oder Myokardinfarkt
Akute venöse Thromboembolien.
Mirena sollte nur unter strenger Indikationsstellung angewendet werden, wenn folgende Erkrankungen vorliegen:
angeborene Herzkrankheiten oder Herzklappenfehler, die zu einer bakteriellen Endokarditis führen können.
Beeinflussung des Kohlenhydratstoffwechsels
Klinische Erfahrungen mit Diabetikerinnen liegen nur begrenzt vor. Der Blutzuckerspiegel sollte deshalb bei Diabetikerinnen, die Mirena anwenden, insbesondere in der Anfangsphase streng überwacht werden. Von der oralen Kontrazeption her ist bekannt, dass die Glucosetoleranz selbst bei niedriger Dosierung von Levonorgestrel beeinflusst werden kann. Im Allgemeinen ist jedoch eine Anpassung der Dosierung bei Diabetikerinnen, die Mirena anwenden, nicht erforderlich.
Auswirkungen auf das Blutungsmuster
Irreguläre Blutungen könnten manche Symptome oder Anzeichen für Korpuspolypen oder ein Endometriumkarzinom verbergen. In Verdachtsfällen ist eine diagnostische Abklärung in Erwägung zu ziehen.
Da unregelmäßige Blutungen/Schmierblutungen häufig während der ersten Monate der Anwendung auftreten, sind pathologische Veränderungen des Endometriums vor Einlage der Mirena auszuschließen. Sollten nach einer längeren Anwendungsdauer Blutungsunregelmäßigkeiten auftreten, müssen geeignete diagnostische Maßnahmen ergriffen werden.
Seltene Regelblutungen und/oder Amenorrhoe stellen sich bei etwa 20% der Patientinnen nach und nach ein. Zum Ende der 8-jährigen Anwendung von Mirena traten seltene Blutungen bei 26% der Anwenderinnen und Amenorrhoe bei 34% der Anwenderinnen auf. Spätestens 6 Wochen nach dem erstmaligem Ausbleiben der Periodenblutung oder Wiederauftreten menstruationsstarker Blutungen ist die Möglichkeit einer Schwangerschaft in Betracht zu ziehen und gegebenenfalls diagnostisch abzuklären. Wiederholte Schwangerschaftstests sind bei amenorrhoischen Patientinnen nicht notwendig, es sei denn die Tests sind aufgrund anderer Symptome indiziert.
Bei fertilen Frauen sinkt die durchschnittliche Anzahl der Tage /Monate, an denen eine Zwischenblutung auftritt, in den ersten sechs Monaten der Anwendung allmählich von neun auf vier Tage. Der Anteil der Frauen mit einer länger anhaltenden Blutung (mehr als acht Tage) geht in den ersten drei Monaten der Anwendung von 20% auf 3% zurück. Im Rahmen von klinischen Studien zeigte sich im ersten Jahr der Anwendung bei 17% der Frauen eine Amenorrhoe mit einer Dauer von mindestens drei Monaten.
Medizinische Untersuchungen/Konsultationen
Vor der Einlage muss die Patientin über Wirksamkeit, Risiken - inklusive der Anzeichen und Symptome dieser Risiken, wie sie in der Gebrauchsinformation beschrieben sind - und die Nebenwirkungen von Mirena informiert werden. Es sollte eine körperliche Untersuchung einschließlich Becken und Mammae durchgeführt werden. Ein Zervikalabstrich sollte, falls aus Sicht des Arztes notwendig, durchgeführt werden. Eine Schwangerschaft und sexuell übertragbare Krankheiten sind auszuschließen. Zur Bestimmung des Zeitpunkts der Einlage, um eine Schwangerschaft auszuschließen, siehe Abschnitt "Dosierung und Art der Anwendung". Genitalinfektionen müssen vor der Einlage erfolgreich behandelt werden. Die Lage des Uterus und die Größe des Cavum uteri sollten bestimmt werden. Die fundusnahe Lage von Mirena ist besonders wichtig, um eine gleichbleibende Wirkung des Gestagens auf das Endometrium zu gewährleisten, das Risiko einer Expulsion zu verhindern und die Wirksamkeit zu maximieren. Die Anleitung zur Insertion sollte daher genau befolgt werden.
Mirena ist nicht zur postkoitalen Kontrazeption geeignet.
Da sich die Insertionstechnik von anderen Intrauterinsystemen unterscheidet, sollte dem Training der korrekten Insertionstechnik besondere Beachtung geschenkt werden.
Bei der Insertion und der Entfernung kann es zu Schmerzen und Blutungen kommen. Infolge einer vasovagalen Reaktion kann Ohnmacht eintreten. Bei Epileptikerinnen kann ein Anfall ausgelöst werden.
Die Patientin sollte 4 – 12 Wochen nach der Insertion nachuntersucht werden. Eine vaginale Ultraschalluntersuchung kann in Erwägung gezogen werden, um die korrekte Position des Systems festzustellen. Wenn Mirena nicht im Cavum uteri lokalisiert werden kann, sollte eine Expulsion oder eine vollständige Perforation in Betracht gezogen werden (siehe Abschnitt „Perforation“ weiter unten), und es kann eine Röntgenuntersuchung durchgeführt werden. Danach sollte einmal jährlich eine Nachuntersuchung durchgeführt werden, wenn klinisch indiziert auch häufiger.
Perforationen
Perforationen oder Penetrationen des Gebärmutterkörpers oder der Zervix können durch ein intrauterines Kontrazeptivum (IUC) verursacht werden. Meistens geschieht dies bei der Insertion, obwohl dies möglicherweise erst einige Zeit später festgestellt wird. Dadurch kann die Wirkung von Mirena reduziert sein. In einigen dieser Fälle kann das System außerhalb des Cavum uteri lokalisiert werden. Mirena ist in solchen Fällen unverzüglich zu entfernen. Ein chirurgischer Eingriff kann erforderlich sein.
In einer groß angelegten prospektiven vergleichenden nicht-interventionellen Kohortenstudie bei IUS-Anwenderinnen (N=61.448 Frauen) mit einer 1-jährigen Beobachtungsdauer lag die Perforations-Inzidenz bei 1,3 (95% KI: 1,1 – 1,6) per 1.000 Insertionen in der gesamten Studien-Kohorte; 1,4 (95% KI: 1,1 – 1,8) per 1.000 Insertionen in der Mirena-Kohorte und 1,1 (95% CI: 0,7 – 1,6) per 1.000 Insertionen in der Kupfer-Intrauterinpessar (IUP)-Kohorte.
Die Studie zeigte, dass das Risiko einer Perforation sowohl bei stillenden Frauen zum Zeitpunkt der Insertion als auch bei Frauen bis 36 Wochen nach einer Entbindung erhöht ist (siehe Tabelle 2). Beide Risikofaktoren waren unabhängig vom Typ des eingesetzten IUC.
Tabelle 2: Perforations-Inzidenz per 1.000 Insertionen für die gesamte Studien-Kohorte beobachtet über 1 Jahr, gegliedert nach zum Zeitpunkt der Insertion stillende/nichtstillende Frauen und der Zeitspanne zwischen Entbindung und Insertion (Frauen nach der Entbindung)
Stillende Frauen zum Zeitpunkt der Insertion |
Nicht stillende Frauen zum Zeitpunkt der Insertion |
|
Insertion ≤ 36 Wochen |
5,6 |
1,7 |
Insertion > 36 Wochen |
1,6 |
0,7 |
Bei einer Ausdehnung der Beobachtungsdauer auf 5 Jahre in einer Subgruppe zu dieser Studie (N=39.009 Frauen bei Anwendung einer Mirena oder eines Kupfer‑IUP; zu 73% dieser Frauen stehen Informationen über das gesamte Fünfjahres-Follow-up zur Verfügung) wurde eine Perforationsinzidenz von 2,0 (95 % KI:1,6-2,5) pro 1.000 Insertionen, bezogen auf jeden Zeitpunkt der gesamten fünfjährigen Beobachtungsdauer, festgestellt. Stillen zum Zeitpunkt der Insertion und Insertion bis 36 Wochen nach der Entbindung wurden als Risikofaktoren auch in der Untergruppe bestätigt, die 5 Jahre lang weiterverfolgt wurden.
Das Risiko einer Perforation kann bei Frauen mit fixiertem retrovertierten Uterus erhöht sein.
Kontrolluntersuchungen nach der Insertion sollten gemäß der Anleitung im Abschnitt „Medizinische Untersuchungen/Konsultationen“ vorgenommen werden, können jedoch je nach klinischer Indikation bei Patientinnen mit Risikofaktoren für eine Perforation angepasst werden. Dabei sollte in Betracht gezogen werden, eine vaginale Ultraschalluntersuchung durchzuführen, um die korrekte Position des Systems 4 bis 12 Wochen nach der Insertion zu bestimmen.
Nicht auffindbare Rückholfäden
Wenn die Rückholfäden bei einer Kontrolluntersuchung nicht in der Vagina sichtbar sind, muss eine Schwangerschaft ausgeschlossen werden. Die Rückholfäden können sich in die Gebärmutter oder in den Zervixkanal zurückgezogen haben und bei der nächsten Menstruation wieder sichtbar werden. Liegt keine Schwangerschaft vor, so lassen sich die Fäden meist durch vorsichtiges Sondieren mit einem geeigneten Instrument lokalisieren. Sind die Fäden nicht auffindbar, sollte die Möglichkeit, dass das IUS ausgestoßen wurde (Expulsion) oder die Gebärmutterwand durchstoßen hat (Perforation) in Betracht gezogen werden. In diesem Fall sollte die Position von Mirena durch vaginale Ultraschalldiagnostik überprüft werden. Ist eine Ultraschalluntersuchung nicht möglich oder erfolglos, lässt sich Mirena mittels Röntgenuntersuchung lokalisieren.
Infektionen des kleinen Beckens
Das Einführungsröhrchen schützt Mirena vor mikrobieller Kontamination während des Einlegens, und der Mirena-Inserter wurde so konzipiert, um das Infektionsrisiko möglichst gering zu halten. Bei Anwenderinnen von Kupfer-Intrauterinpessaren ist die Häufigkeitsrate entzündlicher Beckenerkrankungen im ersten Monat nach der Insertion am höchsten und nimmt danach ab. Trotzdem kann es in engem zeitlichen Zusammenhang mit der Insertion, aber auch zu jedem späteren Zeitpunkt zu einer aufsteigenden Infektion des kleinen Beckens kommen, die durch Fieber und Unterbauchschmerzen gekennzeichnet ist. Bekannte Risikofaktoren für entzündliche Beckenerkrankungen sind wechselnde Sexualpartner. Das Risiko einer Infektion mit sexuell übertragbaren Krankheiten kann durch Verwendung von Kondomen reduziert werden.
Eine Beckeninfektion kann schwerwiegende Folgen mit sich bringen und so zum Beispiel die Fruchtbarkeit einschränken bzw. das Risiko für eine Extrauteringravidität erhöhen.
Wie bei anderen gynäkologischen oder operativen Maßnahmen kann, wenn auch äußerst selten, nach einer IUP-Insertion eine schwere Infektion oder Sepsis (einschließlich einer Sepsis mit Streptokokken der Gruppe A) auftreten.
Bei rezidivierender Endometritis oder Infektionen des kleinen Beckens, oder bei einer akuten schweren oder nicht auf Antibiotika innerhalb weniger Tage ansprechenden Infektion, muss Mirena entfernt werden.
Auch bei nur schwachen Symptomen, die auf eine Infektion hinweisen, sind bakteriologische Untersuchungen angezeigt. In diesem Falle wird eine Beobachtung der Patientin empfohlen.
Expulsion
In klinischen Studien mit Mirena für die Indikation Kontrazeption war die Inzidenz von Ausstoßungen gering (<4% der Insertionen) und lag im gleichen Bereich wie bei anderen Intrauterinsystemen. Symptome einer partiellen oder kompletten Expulsion von Mirena können Blutungen oder Schmerzen sein. Das Intrauterinsystem kann jedoch auch ausgestoßen werden, ohne dass es die Patientin bemerkt, und damit zum Verlust der kontrazeptiven Wirkung führen. Da es bei der Anwendung von Mirena zu einer Oligo-/Amenorrhoe kommt, kann eine plötzlich auftretende verstärkte Menstruationsblutung ein Hinweis auf eine Expulsion sein.
Das Risiko einer Expulsion ist erhöht bei:
Frauen mit starken Menstruationsblutungen in der Vorgeschichte (einschließlich Frauen, die Mirena zur Behandlung starker Menstruationsblutungen einsetzen)
Frauen mit einem BMI über dem Normbereich zum Zeitpunkt der Insertion. Das Risiko steigt kontinuierlich mit zunehmendem BMI.
Die Frauen sollten hinsichtlich möglicher Anzeichen einer Expulsion sowie zur Überprüfung der Rückholfäden von Mirena beraten werden. Es wird empfohlen, einen Arzt aufzusuchen, wenn die Rückholfäden von Mirena nicht mehr gefühlt werden können. In diesem Fall ist eine Barrieremethode zur Schwangerschaftsverhütung (beispielsweise ein Kondom) anzuwenden, bis die Lokalisation von Mirena bestätigt werden konnte.
Bei einer partiellen Expulsion kann die Wirkung von Mirena vermindert sein.
Eine teilweise ausgestoßene Mirena sollte entfernt werden. Zum Zeitpunkt der Entfernung kann sofort ein neues System eingelegt werden, sofern eine Schwangerschaft ausgeschlossen wurde.
Brustkrebs
Für Frauen, die derzeit kombinierte orale Kontrazeptiva (KOK) anwenden (hauptsächlich Estrogen-Gestagen-Präparate), hat eine Metaanalyse 54 epidemiologischer Studien ein leicht erhöhtes relatives Brustkrebsrisiko (RR = 1,24) ergeben. Innerhalb von 10 Jahren nach Absetzen der KOK geht das erhöhte Risiko allmählich wieder auf das altersentsprechende Grundrisiko zurück.
Da Brustkrebs bei Frauen unter 40 Jahren relativ selten auftritt, ist die Anzahl zusätzlicher Brustkrebsfälle bei ehemaligen oder momentanen Anwenderinnen oraler Kontrazeptiva klein im Vergleich zum Gesamtrisiko für Brustkrebs.
Das Brustkrebsrisiko bei Anwenderinnen von Gestagen-only-Kontrazeptiva liegt möglicherweise in der gleichen Größenordnung wie bei Anwenderinnen von KOK. Jedoch ist es schwieriger, diese Aussage mit Daten zu belegen, da es sich hier um eine kleinere Anwenderinnenzahl handelt.
Falls bei Anwenderinnen von Mirena ein Geschlechtshormon-abhängiger Tumor (z. B. Brustkrebs) diagnostiziert wird, muss Mirena entfernt werden.
Schwangerschaften und ektopische Schwangerschaft bei liegendem Pessar
Frauen mit vorausgegangener Bauchhöhlenschwangerschaft, Operation der Tuben oder Infektionen des kleinen Beckens sind besonders gefährdet für eine ektopische Schwangerschaft. Treten bei liegendem Intrauterinsystem Unterbauchschmerzen auf, insbesondere in Verbindung mit dem Ausbleiben der Periodenblutung oder mit dem Auftreten einer plötzlichen Blutung nach längerem blutungsfreien Intervall bzw. in Verbindung mit den typischen Symptomen einer Frühschwangerschaft, dann muss die Möglichkeit einer Extrauterinschwangerschaft in Betracht gezogen werden.
Das absolute Risiko einer Extrauteringravidität bei Mirena-Anwenderinnen ist aufgrund einer insgesamt geringen Wahrscheinlichkeit für eine Schwangerschaft bei Mirena-Anwenderinnen im Vergleich zu Frauen, die keine Verhütungsmittel anwenden, niedrig.
In einer groß angelegten prospektiven vergleichenden nicht-interventionellen Kohortenstudie betrug die Rate ektopischer Schwangerschaften bei Mirena-Anwenderinnen 0,02% innerhalb des Beobachtungszeitraumes von 1 Jahr.
In klinischen Studien betrug die absolute Rate extrauteriner Schwangerschaften bei Mirena-Anwenderinnen ca. 0,1% im Jahr, verglichen mit ca. 0,3-0,5% im Jahr bei Frauen, die nicht verhüten.
Wenn eine Frau jedoch unter Anwendung von Mirena schwanger wird, ist die relative Wahrscheinlichkeit einer Extrauteringravidität erhöht. Frauen, die die Anwendung von Mirena in Erwägung ziehen, sollten über die Anzeichen, Symptome und Risiken einer ektopischen Schwangerschaft aufgeklärt werden.
Ovarialzysten
Da die empfängnisverhütende Wirkung von Mirena hauptsächlich auf lokalen Wirkungen im Uterus beruht, kommt es in der Regel zu keiner Veränderung der ovariellen Funktion, einschließlich der Ovulation bei Frauen im gebärfähigen Alter. Manchmal kann es bei der Follikelreifung zu einer verzögerten Follikelatresie und damit zu einer weiteren Größenzunahme des entsprechenden Follikels kommen. Solche vergrößerten Follikel sind klinisch nicht von Ovarialzysten zu unterscheiden. Ovarialzysten wurden bei etwa 7% der Mirena-Anwenderinnen festgestellt. Meistens verursachen diese Follikel keine Beschwerden, können jedoch in einigen Fällen zu Schmerzen im Unterbauch oder beim Geschlechtsverkehr führen. In den meisten Fällen haben solche Ovarialzysten keine klinische Bedeutung und bilden sich im Verlauf eines 2-3 monatigen Beobachtungszeitraumes zurück. Sollte dies nicht der Fall sein, sind fortlaufende Ultraschallkontrollen sowie ggf. auch andere diagnostische oder therapeutische Maßnahmen zu empfehlen. In seltenen Fällen kann ein chirurgischer Eingriff erforderlich sein.
Psychiatrische Erkrankungen
Depressive Verstimmung und Depression stellen bei der Anwendung hormoneller Kontrazeptiva allgemein bekannte Nebenwirkungen dar (siehe Abschnitt 4.8). Depressionen können schwerwiegend sein und sind ein allgemein bekannter Risikofaktor für suizidales Verhalten und Suizid. Frauen sollte geraten werden, sich im Falle von Stimmungsschwankungen und depressiven Symptomen - auch wenn diese kurz nach Einleitung der Behandlung auftreten - mit ihrem Arzt in Verbindung zu setzen.
Vorsichtsmaßnahmen bei der Entfernung
Die Anwendung von übermäßiger Kraft/scharfen Instrumenten während des Entfernens kann zum Bruch des Systems führen (siehe Abschnitt 4.2). Nach dem Entfernen der Mirena sollte das System untersucht werden, um sicherzustellen, dass es intakt ist und vollständig entfernt wurde.
Effekte anderer Arzneimittel auf Mirena
Wechselwirkungen können mit Arzneimitteln auftreten, die mikrosomale Enzyme induzieren, woraus eine gesteigerte oder verringerte Clearance von Sexualhormonen resultieren kann.
Substanzen, die die Clearance von Levonorgestrel erhöhen, z.B.:
Phenytoin, Barbiturate, Primidon, Carbamazepin, Rifampicin und möglicherweise auch Oxcarbazepin, Topiramat, Felbamat, Griseofulvin und Johanniskraut enthaltende Arzneimittel.
Der Einfluss dieser Arzneimittel auf die kontrazeptive Wirksamkeit von Mirena ist nicht bekannt, aufgrund des lokalen Wirkmechanismus wird aber nicht angenommen, dass dieser von großer Bedeutung ist.
Substanzen mit einem variablen Effekt auf die Clearance von Levonorgestrel, z.B. :
Viele HIV / HCV-Protease-Inhibitoren und nicht-nukleosidische Reverse-Transkriptase-Hemmer können bei gleichzeitiger Verabreichung mit Sexualhormonen die Plasmakonzentrationen des Gestagens erhöhen oder verringern.
Substanzen, die die Clearance von Levonorgestrel verringern (Enzym-Hemmer), z.B. :
Starke und moderate CYP3A4-Inhibitoren wie Azol-Antimykotika (z.B. Fluconazol, Itraconazol, Ketoconazol, Voriconazol), Verapamil, Makrolide (z.B. Clarithromycin, Erythromycin), Diltiazem und Grapefruitsaft können die Plasmakonzentrationen des Gestagens erhöhen.
Schwangerschaft
Die Einlage von Mirena bei schwangeren Frauen ist kontraindiziert (siehe Abschnitt 4.3).
Kommt es während der Anwendung von Mirena zu einer Schwangerschaft, so sollte das System so schnell wie möglich entfernt werden, da bei jedem in situ belassenen intrauterinen Kontrazeptivum das Risiko eines Abortes oder einer Frühgeburt erhöht sein kann. Das Entfernen von Mirena oder die Untersuchung des Uterus kann ebenfalls zu einem spontanen Abort führen. Eine ektopische Schwangerschaft ist auszuschließen.
Falls seitens der Anwenderin der Wunsch nach Fortsetzung der Schwangerschaft besteht und das System nicht entfernt werden kann, sollte über die Risiken und möglichen Konsequenzen einer vorzeitigen Geburt für den Säugling informiert werden. Der Verlauf einer solchen Schwangerschaft sollte engmaschig überwacht werden. Die Frau sollte angewiesen werden, alle Symptome einer möglichen Schwangerschaftskomplikation, wie Bauchkrämpfe mit Fieber, zu berichten.
Desweiteren kann aufgrund der intrauterinen Levonorgestrelexposition ein erhöhtes Risiko für das Auftreten virilisierender Effekte bei einem weiblichen Fetus nicht ausgeschlossen werden. Es wurden einzelne Fälle von Maskulinisierung der externen Genitalien von weiblichen Feten nach einer lokalen Levonorgestrelexposition durch ein eingesetztes levonorgestrelfreisetzendes intrauterines System während der Schwangerschaft berichtet.
Stillzeit
Im Allgemeinen scheint es keine schädliche Wirkung auf Wachstum oder Entwicklung eines Säuglings zu geben, wenn sechs Wochen nach der Geburt eine rein Gestagen-haltige Verhütungsmethode zur Anwendung kommt. Ein Levonorgestrel-freisetzendes intrauterines System hat keinen Einfluss auf die Quantität oder Qualität der Muttermilch. Bei stillenden Müttern treten geringe Gestagenmengen (ca. 0,1 % der Levonorgestreldosis) in die Muttermilch über.
Fertilität
Die Anwendung eines Levonorgestrel-freisetzenden intrauterinen Systems hat keine Auswirkungen auf den Verlauf der zukünftigen Fertilität. Nach dem Entfernen des intrauterinen Systems erreichen Frauen wieder die gleiche Fertilität wie zuvor (siehe Abschnitt 5.1).
Es wurden keine Studien zur Erfassung von Wirkungen auf die Verkehrstüchtigkeit und die Fähigkeit zum Bedienen von Maschinen durchgeführt.
Bei den Häufigkeitsangaben zu Nebenwirkungen werden folgende Kategorien zugrunde gelegt:
Sehr häufig (≥ 1/10)
Häufig (≥ 1/100 bis < 1/10)
Gelegentlich (≥ 1/1.000 bis < 1/100)
Selten (≥ 1/10.000 bis < 1/1.000)
Nicht bekannt (Häufigkeit auf Grundlage der verfügbaren Daten nicht abschätzbar)
Nebenwirkungen treten häufiger während der ersten Monate nach dem Einlegen auf und klingen bei längerer Anwendung in der Regel ab. Zusätzlich zu den in Abschnitt 4.4 "Besondere Warnhinweise und Vorsichtsmaßnahmen für die Anwendung" aufgeführten unerwünschten Wirkungen wurde bei Frauen, die Mirena anwenden, über die nachstehenden Nebenwirkungen berichtet.
Zu den sehr häufigen unerwünschten Wirkungen (bei über 10% der Anwenderinnen) gehören Uterus- und Vaginalblutungen, einschließlich Schmierblutungen, sowie Oligomenorrhoe und Amenorrhoe. Zu den häufigen Nebenwirkungen gehören gutartige Ovarialzysten.
Bei allen Frauen, die Mirena anwenden, treten unterschiedliche Arten von Veränderungen bei der Menstruationsblutung (häufige, verlängerte, verkürzte oder starke Blutungen, Zwischen- bzw. Schmierblutungen, Oligomenorrhoe, Amenorrhoe, Dysmenorrhoe) auf. Zum Ende der 8-jährigen Anwendung von Mirena traten verlängerte Blutungen bei 3%, unregelmäßige Blutungen bei 10%, Amenorrhoe bei 34% und seltene Blutungen bei 26% der Anwenderinnen von Mirena auf (siehe Abschnitt 4.4 - Auswirkungen auf das Blutungsmuster).
Liste der Nebenwirkungen
In Tabelle 3 werden die Häufigkeiten der Nebenwirkungen im Zusammenhang mit Mirena nach MedDRA SOCs aufgeführt. Die Häufigkeiten sind grobe Inzidenzen von Ereignissen, die im Rahmen klinischer Studien zu den Indikationen Kontrazeption und Hypermenorrhoe beobachtet wurden und 5.091 Frauen bzw. 12.101 Frauenjahre einschlossen.
Tabelle 3: Nebenwirkungen
Organsystem |
Sehr |
Häufige Nebenwirkungen |
Gelegentliche Nebenwirkungen |
Nicht bekannt* |
Erkrankungen |
Überempfindlichkeitsreaktionen einschließlich Hautausschlag, |
|||
Psychiatrische Erkrankungen |
Depressive Stimmung/ Depression, Libidoabnahme |
|||
Erkrankungen des Nervensystems |
Kopfschmerzen |
Migräne |
||
Gefäßerkrankungen |
Schwindel |
|||
Erkrankungen des Gastrointestinaltrakts |
Bauchschmerzen/ Schmerzen |
Übelkeit |
||
Erkrankungen der Haut und des Unterhautgewebes |
Akne, |
Alopezie, |
||
Skelettmuskulatur-, Bindegewebs- und Knochenerkrankungen |
Rückenschmerzen |
|||
Erkrankungen der Geschlechtsorgane und der Brustdrüse |
Veränderung des Blutungsmusters einschließlich Hypermenorrhoe und Hypomenorrhoe, |
Infektionen des oberen Genitaltraktes, |
Uterusperforation** |
|
Untersuchungen |
Gewichtszunahme |
Erhöhter Blutdruck |
Der geeignetste MedDRA-Begriff wurde verwendet, um eine bestimmte Reaktion und ihre Synonyme und in Zusammenhang stehende Erkrankungen zu beschreiben.
* Häufigkeit auf Grundlage der verfügbaren Daten nicht abschätzbar
** Diese Häufigkeit basiert auf einer groß angelegten prospektiven vergleichenden nicht-interventionellen Kohortenstudie bei IUS-Anwenderinnen, die zeigte, dass das Stillen zum Zeitpunkt der Insertion und die Insertion in einem Zeitraum von bis zu 36 Wochen nach einer Geburt unabhängige Risikofaktoren für eine Perforation ( siehe Abschnitt 4.4 „Besondere Warnhinweise und Vorsichtsmaßnahmen für die Anwendung“) darstellen. In klinischen Studien mit Mirena, die stillende Frauen ausschlossen, war die Häufigkeit von Perforationen „selten“ (siehe Abschnitt 4.4).
Eine separate Studie mit 362 Frauen, welche Mirena länger als 5 Jahre angewendet haben, zeigte ein unverändertes Nebenwirkungsprofil in den Jahren 6 bis 8.
Beschreibung ausgewählter Nebenwirkungen
Infektionen
Nach einer IUC-Insertion wurden Fälle von Sepsis (einschließlich einer Sepsis mit Streptokokken der Gruppe A) berichtet (siehe Abschnitt 4.4).
Schwangerschaft, Wochenbett und perinatale Erkrankungen
Wenn eine Frau unter Anwendung von Mirena schwanger wird, ist die relative Wahrscheinlichkeit einer Extrauteringravidität erhöht.
Erkrankungen der Geschlechtsorgane und der Brustdrüse
Es wurde über Fälle von Brustkrebs berichtet (Häufigkeit nicht bekannt, siehe Abschnitt 4.4“).
Verletzung, Vergiftung und durch Eingriffe bedingte Komplikationen
Die folgenden Nebenwirkungen sind in Verbindung mit der Insertion oder der Entfernung von Mirena beobachtet worden:
Schmerzen, Blutungen, vasovagale Reaktionen mit Schwindel oder Synkope während der Insertion. Bei Patientinnen mit Epilepsie kann ein Krampfanfall ausgelöst werden.
Möglicherweise sind die Rückholfäden für den Partner während des Geschlechtsverkehrs spürbar.
Meldung des Verdachts auf Nebenwirkungen
Die Meldung des Verdachts auf Nebenwirkungen nach der Zulassung ist von großer Wichtigkeit. Sie ermöglicht eine kontinuierliche Überwachung des Nutzen-Risiko-Verhältnisses des Arzneimittels.
Angehörige von Gesundheitsberufen sind aufgefordert, jeden Verdachtsfall einer Nebenwirkung dem Bundesinstitut für Arzneimittel und Medizinprodukte, Abt. Pharmakovigilanz, Kurt-Georg-Kiesinger-Allee 3, D-53175 Bonn, Website: http://www.bfarm.de anzuzeigen.
Entfällt.
Pharmakotherapeutische Gruppe: Plastik-IUP mit Gestagen
ATC-Code: G02BA03
Pharmakodynamische Wirkungen
Der kontrazeptive und therapeutische Effekt von Mirena beruht auf der lokalen intrauterinen Wirkung des Levonorgestrels.
Die hohen lokalen Levonorgestrelspiegel vermindern die Estrogen-Rezeptor-Synthese und Progesteron-Rezeptor-Synthese mit starkem antiproliferativen Effekt am Endometrium. Morphologisch zeigt sich eine Dezidualisierung des Endometriums mit schwacher, partieller Fremdkörperreaktion.
Die Viskosität des Zervixschleims nimmt zu und erschwert die Passage der Spermien.
Unter Levonorgestrel-Einfluss verändert sich das utero-tubare Milieu und beeinträchtigt Motilität und Funktion der Spermien.
Die beiden letztgenannten Faktoren verhindern die Befruchtung der Eizelle. Bei einigen Frauen lässt sich zusätzlich eine Anovulation, bzw. eine beeinträchtigte Follikelreifung nachweisen.
Klinische Wirksamkeit und Sicherheit
Die kontrazeptive Wirksamkeit von Mirena wurde in 5 pivotalen klinischen Studien mit 3.330 Mirena-Anwenderinnen im Alter von 18 bis 45 Jahren untersucht. Die kontrazeptive Wirksamkeit über 5 Jahre hinaus wurde in einer klinischen Studie mit 362 Frauen, die Mirena angewendet haben, untersucht, wobei 221 Frauen das Jahr 8 der Studie abgeschlossen haben. In den Jahren 6 bis 8 der Anwendung betrug der Pearl Index 0,28 [95% KI (0,03; 1,00)]. Die kontrazeptive Wirksamkeit von Mirena ist in Tabelle 4 zusammengefasst.
Tabelle 4: kumulative Versagerrate (%) und Pearl Index:
Jahr |
Kumulative Versagerrate (%)* |
Pearl Index (95% KI) |
|
Kontrazeptive Wirksamkeit während der Jahre 1 bis 5 | |||
Jahr 1 |
0,20 (0,09; 0,46) |
0,21 (0,08; 0,45) |
|
Jahre 1 bis 5 |
0,71 (0,37; 1,33) |
||
Kontrazeptive Wirksamkeit während der Jahre 6 bis 8 | |||
Jahr 6 |
0,29 (0,04; 2,05) |
0,34 (0,01; 1,88) |
|
Jahr 7 |
0,40 (0,01; 2,25) |
||
Jahr 8 |
0,00 (0,00; 1,90) |
||
Jahr 6 bis 8 |
0,68 (0,17; 2,71) |
0,28 (0,03; 1,00) |
|
* Kaplan Meier Methode
Die Versagerraten enthalten auch Schwangerschaften, die durch unentdeckte Expulsion oder Perforation aufgetreten sind.
Bei Frauen, die eine Hypermenorrhoe aufweisen, reduzierte sich der menstruelle Blutverlust nach dreimonatiger Anwendung um 62-94% und um 71-95% nach sechsmonatiger Anwendung. Im Vergleich zur Endometriumablation oder –resektion zeigte Mirena vergleichbare Wirksamkeit hinsichtlich der Verringerung des menstruellen Blutverlustes über eine Dauer von bis zu zwei Jahren. Die Verminderung des Blutverlustes führt zu einem Anstieg des Hämoglobingehaltes. Eine Hypermenorrhoe, die durch submuköse Myome verursacht wird, spricht weniger gut auf die Behandlung mit Mirena an.
Mirena besteht aus einem T-Körper aus Polyethylen (32 mm lang, 32 mm breit), dessen vertikaler Arm zylindrisch von einer Mischung aus Polydimethylsiloxan und Levonorgestrel umhüllt und von einer äußeren Membran aus Polydimethylsiloxan umschlossen ist, welche die Freisetzung von Levonorgestrel reguliert.
Der Wirkstoff von Mirena ist Levonorgestrel. Levonorgestrel wird direkt in das Cavum uteri abgesondert. Geschätzte in vivo Freisetzungsrate zu unterschiedlichen Zeitpunkten sind in Tabelle 5 dargestellt.
Tabelle 5: Geschätzte in vivo Freisetzungsraten von Mirena:
Zeit |
Geschätzte in vivo Freisetzungsrate [µg/24 h] |
24 Tage nach dem Einsetzen |
21 |
60 Tage nach dem Einsetzen |
21 |
1 Jahr nach dem Einsetzen |
19 |
3 Jahre nach dem Einsetzen |
14 |
5 Jahre nach dem Einsetzen |
11 |
8 Jahre nach dem Einsetzen |
7 |
Durchschnitt über das 1. Jahr |
20 |
Durchschnitt über 3 Jahre |
18 |
Durchschnitt über 5 Jahre |
15 |
Durchschnitt über 8 Jahre |
13 |
Resorption
Nach dem Einsetzen von Mirena wird Levonorgestrel sofort in das Cavum uteri freigesetzt. Dies beruht auf Messungen der Serumkonzentrationen. Mehr als 90 % des freigesetzten Levonorgestrels ist systemisch verfügbar.
1 Stunde nach Einsetzen der Mirena ist Levonorgestrel im Serum/Plasma nachweisbar. Die maximale Serumkonzentration wird innerhalb von 2 Wochen nach dem Einsetzen erreicht und beträgt etwa 180 ng/l (CV 38,3%). Entsprechend der abnehmenden Freisetzungsrate sinkt das geometrische Mittel der Serum/Plasma-Levonorgestrel-Konzentration kontinuierlich (siehe Tabelle 6).
Tabelle 6: Absolute Levonorgestrel‑Plasmakonzentrationen
Zeit nach dem Einsetzen |
Absolute Levonorgestrel‑Plasmakonzentrationen [ng/l] |
24 Tage |
175 (37,6) |
2 Monate |
169 (37,1) |
1 Jahr |
159 (37,4) |
3 Jahre |
139 (37,8) |
5 Jahre |
123 (38,2) |
8 Jahre |
100 (39,9) |
Bei der Anwendung eines Levonorgestrel-freisetzenden intrauterinen Systems führt die hohe lokale Wirkstoffexposition im Cavum uteri zu einem hohen Konzentrationsgradienten zwischen Endometrium und Myometrium (Gradient zwischen Endometrium und Myometrium > 100‑fach) und zu niedrigen Levonorgestrel-Konzentrationen im Serum (Gradient zwischen Endometrium und Serum > 1.000‑fach).
Verteilung
Körpergewicht und SHBG-Serumkonzentration beeinflussen die systemische Levonorgestrelkonzentration. Ein geringes Körpergewicht und/oder hohe SHBG-Konzentrationen führen zu einer Erhöhung der Levonorgestrelkonzentration. Bei Frauen im gebärfähigem Alter mit einem niedrigen Körpergewicht (37 bis 55 kg) liegt die mittlere Levonorgestrelkonzentration um das 1,5 fache höher.
Levonorgestrel ist unspezifisch an Serumalbumin und spezifisch an das sexualhormonbindende Globulin (SHBG) gebunden.Weniger als 2 % des zirkulierenden Levonorgestrel liegt in Form von freiem Steroid vor. Levonorgestrel bindet mit hoher Affinität an SHBG. Dementsprechend führt eine Änderung der SHGB-Konzentration im Serum zu einem Anstieg (bei höheren SHGB-Konzentrationen) oder einem Abfall (bei niedrigeren SHGB-Konzentrationen) der Gesamt-Levonorgestrel-Konzentration im Serum. Die Konzentration von SHBG sinkt im Durchschnitt um 20 % innerhalb der ersten zwei Monate nach dem Einsetzen von Mirena, bleibt anschließend stabil und steigt nur leicht bis zum Ende des 8. Anwendungsjahres an.
Das durchschnittliche scheinbare Verteilungsvolumen von Levonorgestrel beträgt ca. 106 l.
Metabolisierung
Levonorgestrel wird weitgehend metabolisiert. Die wichtigsten Metabolisierungswege sind die Reduktion der Δ4-3-oxo Gruppe und Hydroxylierungen an den Positionen 2α, 1β und 16β, gefolgt von einer Konjugation. CYP3A4 ist das wichtigste Enzym in der oxidativen Metabolisierung von Levonorgestrel. Die verfügbaren in vitro Daten deuten darauf hin, dass CYP-vermittelte Biotransformationsreaktionen nur von untergeordneter Bedeutung für Levonorgestrel sind, im Vergleich zur Reduktion und Konjugation.
Elimination
Die metabolische Clearance von Levonorgestrel im Serum beträgt ungefähr 1,0 ml/min/kg. Levonorgestrel wird unverändert nur in Spuren ausgeschieden. Die Metaboliten werden mit den Faeces und Urin bei einem Exkretionsverhältnis von ungefähr 1 ausgeschieden. Die Halbwertszeit der Ausscheidung (hauptsächlich Metabolitenausscheidung) über Urin und Stuhl beträgt ungefähr 1 Tag.
Linearität / nicht-Linearität
Die Pharmakokinetik von Mirena hängt von der SHBG-Konzentration ab, die wiederum durch Estrogene und Androgene beeinflusst wird. Eine Abnahme der SHBG-Konzentration führt zu einer Abnahme der Gesamt-Serumkonzentration von Levonorgestrel, was auf eine nicht-lineare Pharmakokinetik von Levonorgestrel in Bezug auf die Zeit hindeutet. Aufgrund der vorwiegend lokalen Wirkung ist kein Einfluss auf die Wirksamkeit von Mirena zu erwarten.
Basierend auf den konventionellen Studien zur Sicherheitspharmakologie, Pharmakokinetik und Toxizität einschließlich Genotoxizität und zum kanzerogenen Potential von Levonorgestrel lassen die präklinischen Daten keine besonderen Gefahren für den Menschen erkennen. Studien an Affen, denen intrauterin ein Levonorgestrel-freisetzendes Hormonreservoir über die Dauer von 9 bis 12 Monaten eingesetzt wurde, bestätigten eine lokale pharmakologische Wirkung mit guter lokaler Verträglichkeit ohne Zeichen einer systemischen Toxizität. Bei Kaninchen wurde nach der intrauterinen Anwendung von Levonorgestrel keine Embryotoxizität beobachtet. Untersuchungen zur Unbedenklichkeit der Elastomerkomponenten des Hormonreservoirs, der Polyethylenmaterialien des Arzneimittels und der Kombination aus Elastomer und Levonorgestrel zeigten basierend sowohl auf der Beurteilung der Gentoxikologie in Standardtestsystemen in vitro und in vivo als auch auf Biokompatibilitätstests an Mäusen, Ratten, Meerschweinchen, Kaninchen und in in-vitro-Testsystemen keine Bioinkompatibilität.
Hormonreservoir aus Polydimethylsiloxan Elastomer, T-Körper aus Polyethylen mit Bariumsulfat (32 mm lang, 32 mm breit), Rückholfaden aus Polyethylen mit Eisenoxiden und –hydroxiden (E 172).
Nicht zutreffend.
3 Jahre in der ungeöffneten Verpackung.
Arzneimittel sind sorgsam und für Kinder unzugänglich aufzubewahren.
Sterile Mirena-Verpackung im Umkarton aufbewahren, um den Inhalt vor Licht und Feuchtigkeit zu schützen.
Packung mit 1 intrauterinen Wirkstofffreisetzungssystem
Packung mit 5 intrauterinen Wirkstofffreisetzungssystemen
Das Produkt wird einzeln in eine Tiefziehpackung mit Siegelfolie verpackt.
Es werden möglicherweise nicht alle Packungsgrößen in den Verkehr gebracht.
Mirena ist in einer sterilen Verpackung erhältlich, die erst kurz vor dem Einlegen geöffnet werden sollte. Mirena darf nicht resterilisiert werden. Mirena ist nur zum einmaligen Gebrauch bestimmt. Beim Umgang mit dem ausgepackten Produkt ist auf die Einhaltung aseptischer Bedingungen zu achten. Falls der Verschluss der sterilen Verpackung beschädigt ist, wird empfohlen, das IUP als medizinischen Abfall zu entsorgen. In gleicher Weise sollte ein entferntes IUP als medizinischer Abfall behandelt werden, da es hormonelles Restmaterial enthalten könnte. Es wird empfohlen, die Einlegevorrichtung als Krankenhausabfall zu behandeln. Der äußere Umkarton sowie die darin befindliche Blisterpackung können wie Haushaltsabfall beseitigt werden. Spezielle Hinweise mit Hinblick auf das Einlegen sind der Verpackung beigefügt.
Da sich das Einlegeverfahren von dem für andere Intrauterinsysteme verwendeten unterscheidet, kommt einer Schulung zur fachgerechten Einlegetechnik besondere Bedeutung zu.
Bayer Vital GmbH
51368 Leverkusen
Tel.: (0214) 30-51 348
Fax: (0214) 2605-51 603
E-Mail: medical-information@bayer.com
30495.00.00
41880.00.00
Datum der Erteilung der Zulassung: 30.09.1996
Datum der Verlängerung der Zulassung: 06.02.2017
Datum der Erteilung der Zulassung: 07.05.1998
Datum der Verlängerung der Zulassung: 26.06.2008
Oktober 2025
Verschreibungspflichtig.
Dieses Arzneimittel enthält einen Stoff, dessen Wirkungen bei intrauteriner Anwendung in der medizinischen Wissenschaft noch nicht allgemein bekannt sind.
DE/38